Deintenzifikácia inzulínovej liečby – správna voľba?
MUDr. Radoslav Dobránsky Diabetologická ambulancia, Procare Prešov
Úvod Diabetes mellitus 2. typu ako progresívne sa zhoršujúca choroba má svoj prirodzený priebeh. Do tohto priebehu sa snažíme vstupovať farmakologickými a režimovými opatreniami s úmyslom spomaliť ho. U pacientov začíname liečbu väčšinou perorálnou monoterapiou (prípadne dvojkombináciou), následne sa cez použitie kombinácií viacerých molekúl po rokoch liečby dostávame k inzulínovej terapii, veľmi často v jej intenzifikovanej forme. V každom okamihu priebehu diabetu je z pohľadu dlhodobej prognózy veľmi dôležitá spolupráca pacienta – dodržiavanie diéty, pohybového režimu, liečebného režimu, selfmonitoring glykémií a krvného tlaku. Hlavne pri intenzívnych inzulínových režimoch je táto spolupráca kľúčová, avšak existuje množstvo pacientov, ktorí z rôznych dôvodov nie sú schopní spolupracovať na požadovanej úrovni, či už je to ich nedostatočná motivovanosť, mnestické poruchy, vek, sociálna izolácia, komorbidity a ďalšie príčiny. Vývoj a dostupnosť nových liekov a ich kombinácií nám dnes umožňuje prehodnotiť vhodnosť intenzifikovanej inzulínovej liečby a zlepšiť stav pacienta zjednodušením liečby. V nasledujúcich riadkoch je opísaná kazuistika pacientky, akých liečime v ambulanciách mnoho – dlhoročnej diabetičky, ktorá pravidelne absolvuje ambulantné kontroly, pravidelne užíva liečbu, teda je podľa svojho náhľadu „pod kontrolou“, avšak niekoľko rokov „odoláva“ inzulínovej liečbe a ani nerobí systematický selfmonitoring glykémií. K inzulínovej liečbe je donútená až život ohrozujúcou komplikáciou.
Kazuistika
V súčasnosti 76-ročná pacientka bola diagnostikovaná ako diabetes mellitus 2. typu v roku 1998, teda ako 53-ročná. Už vtedy bola liečená na artériovú hypertenziu a hyperlipidémiu. Od roku 1998 do roku 2007 bol diabetes kompenzovaný len diétou. Od roku 2007 do roku 2015 bola liečená orálnymi antidiabetikami (metformín, sitagliptín, gliklazid, glimepirid) v rôznych kombináciách v čase a postupne v maximálnych dávkach.
Kritickou udalosťou bola revaskularizácia srdca v roku 2008 – 3 x CABG LIMA to RIA, VSM to RCx a VSM to ACD – vtedy bola prechodne indikovaná intenzifikovaná inzulínová liečba. V prvých asi 15 rokoch trvania ochorenia sa HbA1c pohyboval medzi 6,3 % a 8,4 % DDCT. V roku 2013 dochádza k progresii ochorenia, zhoršeniu metabolickej kompenzácie, HbA1c je 10,4 a 10,2 %, avšak pre indikovanú inzulínovú liečbu sa nám pacientku nepodarilo získať.
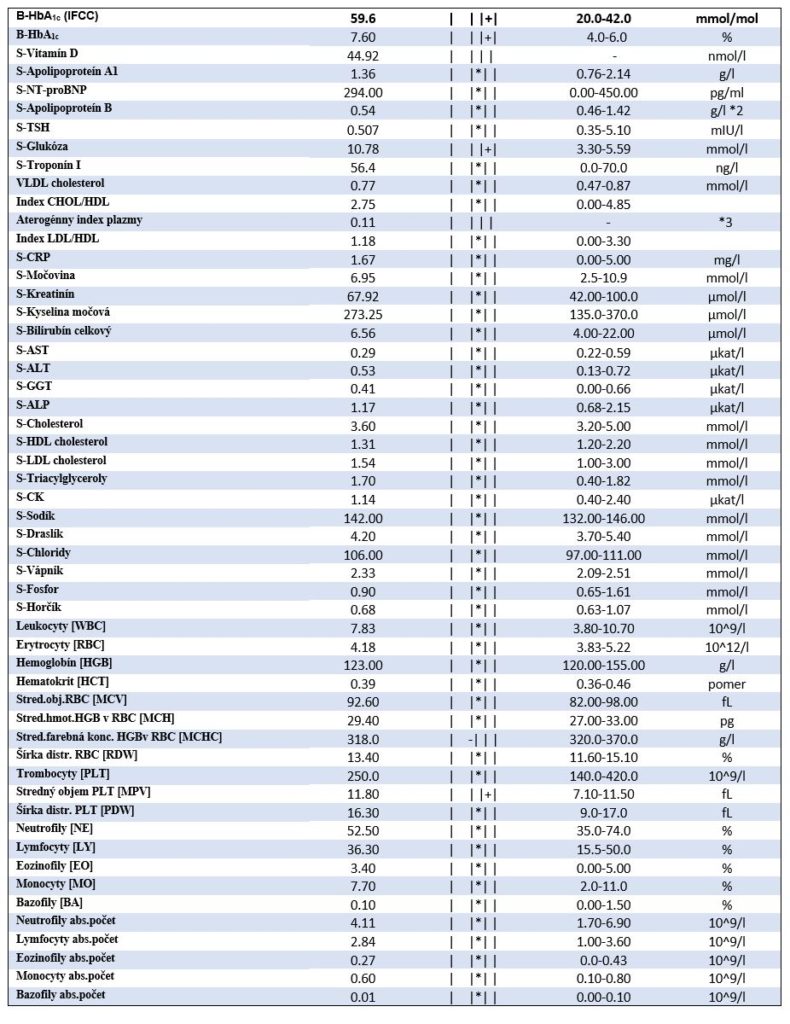
Ďalšou kritickou udalosťou bola hospitalizácia na internej klinike pre diabetickú ketoacidózu, ktorú vyvolala kortikoterapia indikovaná pre parézu nervus facialis. Pacientka bola nastavená na intenzívny inzulínový režim (3 x glulizín + 1x NPH inzulín + metformín). Táto liečba bola zo strany pacientky akceptovaná, ale viac-menej trpená. Inzulín si síce aplikovala, avšak systematický monitoring glykémií nevykonávala, čiže používala inzulín vo fixných dávkach. Glykemická kompenzácia bola (hodnotené glykémiami a HbA1c z ambulantných meraní) rôzna, obdobia dobrej a uspokojivej kompenzácie s HbA1c 6,3 % až 7,3 % striedali obdobia zhoršenia s HbA1c 7,7 % až 10,3 % DCCT. V roku 2019 mala pacientka ťažkú hypoglykémiu s poruchou vedomia, ošetrená RLP, následne sme redukovali dávky inzulínu. V tom istom roku podstúpila cholecystektómiu pre cholecystolitiázu.
V nasledujúcom roku 2020 bola pacientka dvakrát hospitalizovaná:
V nasledujúcich riadkoch je opísaná kazuistika pacientky, akých liečime v ambulanciách mnoho – dlhoročnej diabetičky, ktorá pravidelne absolvuje ambulantné kontroly, pravidelne užíva liečbu, teda je podľa svojho náhľadu „pod kontrolou“, avšak niekoľko rokov „odoláva“ inzulínovej liečbe a ani nerobí systematický selfmonitoring glykémií. K inzulínovej liečbe je donútená až život ohrozujúcou komplikáciou.
Kazuistika
V súčasnosti 76-ročná pacientka bola diagnostikovaná ako diabetes mellitus 2. typu v roku 1998, teda ako 53-ročná. Už vtedy bola liečená na artériovú hypertenziu a hyperlipidémiu. Od roku 1998 do roku 2007 bol diabetes kompenzovaný len diétou. Od roku 2007 do roku 2015 bola liečená orálnymi antidiabetikami (metformín, sitagliptín, gliklazid, glimepirid) v rôznych kombináciách v čase a postupne v maximálnych dávkach.
Kritickou udalosťou bola revaskularizácia srdca v roku 2008 – 3 x CABG LIMA to RIA, VSM to RCx a VSM to ACD – vtedy bola prechodne indikovaná intenzifikovaná inzulínová liečba. V prvých asi 15 rokoch trvania ochorenia sa HbA1c pohyboval medzi 6,3 % a 8,4 % DDCT. V roku 2013 dochádza k progresii ochorenia, zhoršeniu metabolickej kompenzácie, HbA1c je 10,4 a 10,2 %, avšak pre indikovanú inzulínovú liečbu sa nám pacientku nepodarilo získať.
Ďalšou kritickou udalosťou bola hospitalizácia na internej klinike pre diabetickú ketoacidózu, ktorú vyvolala kortikoterapia indikovaná pre parézu nervus facialis. Pacientka bola nastavená na intenzívny inzulínový režim (3 x glulizín + 1x NPH inzulín + metformín). Táto liečba bola zo strany pacientky akceptovaná, ale viac-menej trpená. Inzulín si síce aplikovala, avšak systematický monitoring glykémií nevykonávala, čiže používala inzulín vo fixných dávkach. Glykemická kompenzácia bola (hodnotené glykémiami a HbA1c z ambulantných meraní) rôzna, obdobia dobrej a uspokojivej kompenzácie s HbA1c 6,3 % až 7,3 % striedali obdobia zhoršenia s HbA1c 7,7 % až 10,3 % DCCT. V roku 2019 mala pacientka ťažkú hypoglykémiu s poruchou vedomia, ošetrená RLP, následne sme redukovali dávky inzulínu. V tom istom roku podstúpila cholecystektómiu pre cholecystolitiázu.
V nasledujúcom roku 2020 bola pacientka dvakrát hospitalizovaná:
- hospitalizácia – pre nestabilnú angínu pectoris (reSKG: LIMA to RIA funkčný, VSM to ACD a RCX – uzavreté, PCI + DES na RM 1 a perzistujúcu fibriláciu predsiení, konvertovanú na sínusový rytmus amiodaronom,
- hospitalizácia: pre akútnu dekompenzáciu chronického srdcového zlyhania NYHA III v teréne závažnej hypochrómnej anémie v kombinácii s deficitom vitamínu B12, kyseliny listovej, ďalej zistená dysfunkcia sinoatriálneho uzla, pasívny junkčný rytmus, presynkopy – sekundárne medikamentózne podmienené (pri užívaní amiodaronu v teréne hyperkaliémie pri renálnej nedostatočnosti z prerenálnych príčin). Stav sa zlepšil po komplexnej liečbe vrátane podania 4 transfúzií erytromasy.
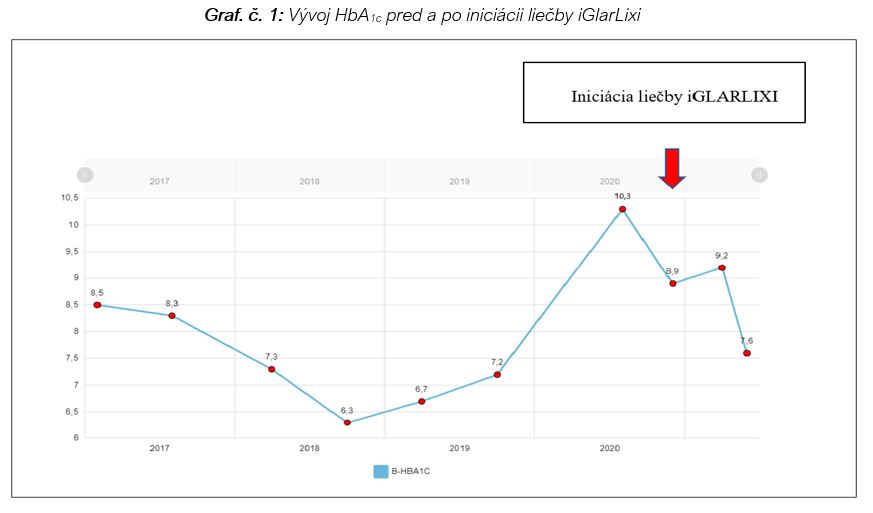
Tab. č. 1: Laboratórne vyšetrenia po 6. mesiacoch liečby iGlarLixi
Aktuálna terapia
IGlarLixi 36 j s. c. ráno, metformín 850 mg 1 – 0 – 1, nebivolol 5 mg ½ – 0 – 0, clopidogrel 75 mg 0 – 1 – 0, furosemid 40 mg ½ – 0 – 0, spironolaktón 25 mg 1 – 0 – 0, amlodipín 10 mg 1 – 0 – 0, atorvastatín 80 mg 0 – 0 – 1, urapidil 60 mg 1 – 0 – 0, D-vitamín 2 000 IU denne.
Diskusia
V súlade s aktuálnymi odporúčaniami pre liečbu diabetes mellitus 2. typu 1 by mal pacient s diagnostikovaným kardiovaskulárnym ochorením mať v liečbe jednu z dvoch nasledujúcich molekúl: SGLT2 inhibítor alebo agonistu GLP-1 receptorov. Pacientka by pravdepodobne profitovala z pridania molekuly z oboch skupín. Evidencia je pre použitie agonistov GLP-1 receptorov u pacientov s aterosklerotickým cievnym postihnutím (popisovaná pacientka je po CABG) a dôkazy sú aj pre použitie SGLT2 inhibície u pacientov s chronickým zlyhaním srdca (pacientka po akútnom srdcovom zlyhaní a s redukovanou ejekčnou frakciou ľavej komory 40 %). V tomto konkrétnom prípade sme sa rozhodli pre fixnú kombináciu iGlarLixi z dvoch dôvodov. Prvým bola snaha zjednodušiť pacientke liečbu – redukovať počet denných injekcií a znížiť riziko hypoglykémie.2,3 Druhým bola skutočnosť, že pacientka mala v čase úpravy liečby BMI 24,5 kg/m² a vtedy platné indikačné obmedzenie pre použitie SGLT2 inhibítorov na Slovensku malo dolnú hranicu BMI 28,0 kg/m². Perspektívou je u tohto typu pacientov kombinácia agonistov GLP-1 receptorov a SGLT2 inhibítorov, avšak široké využitie tejto liečby bude vyžadovať dôkazy z ďalších klinických štúdií, ako aj ich implementáciu do národných terapeutických protokolov (aj s prihliadnutím na farmakoekonomický aspekt).
Záver
Uvedený prípad ukazuje, že použitie fixnej kombinácie obsahujúcej okrem bazálneho inzulínu aj agonistu GLP-1 receptorov – v tomto prípade lixisenatidu – môže dávať zmysel aj u pacientov po desaťročiach trvania diabetu, aplikujúcich viacnásobné denné dávky inzulínu, u pacientov s normálnym BMI, teda s teoreticky uvažovanou nižšou inzulínovou rezervou, u seniorov, pre ktorých sa zjednodušenie liečby, s ktorou nie sú vnútorne vyrovnaní, môže stať impulzom k optimistickejšiemu pohľadu na život.
Literatúra
- Davies MJ, D‘Alessio DA, Fradkin J et al. Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018; 41(12): 2669–2701. Dostupné z DOI: <https://doi.org/10.2337/dci18–0033>.
- Haluzík M, Flekač M, Lengyel C, et al. Expert opinion on the therapeutic use of the fixed-ratio combination of insulin glargine 100 U/mL and lixisenatide: a central/eastern european perspective. Diabetes Ther 2020;11(4):1029–43.
- Tabák AG, Anderson J, Aschner P, et al. Efficacy and safety of iGlarLixi, fixed-ratio combination of insulin glargine and lixisenatide, compared with basal-bolus regimen in patients with type 2 diabetes


